Ökonomische Evaluation von Gesundheitsförderung und Prävention
Zitierhinweis: König, H. (2022). Ökonomische Evaluation von Gesundheitsförderung und Prävention. In: Bundeszentrale für gesundheitliche Aufklärung (BZgA) (Hrsg.). Leitbegriffe der Gesundheitsförderung und Prävention. Glossar zu Konzepten, Strategien und Methoden.
Zusammenfassung
Mit den Methoden der ökonomischen Evaluation kann die Wirtschaftlichkeit von Gesundheitsförderung und Prävention untersucht werden. Der Beitrag beschreibt den gesundheitsökonomischen Evaluationsansatz in Form des inkrementellen Vergleichs von Kosten und Effekten unterschiedlicher Handlungsalternativen, die Relevanz der Perspektive der Kostenmessung, das Konzept der qualitätsadjustierten Lebensjahre zur Messung gesundheitlicher Effekte, die Rolle von Modellierungen und Diskontierung langfristiger Kosten und Effekte sowie die Bedeutung der gesundheitsökonomischen Evaluation bei der Entscheidungsfindung bei der Verwendung knapper Ressourcen.
Schlagworte
Gesundheitsökonomie, Gesundheitsökonomische Evaluation, Kosteneffektivität, Prävention, Modellierung, Quality-Adjusted Life Years
Steigende Ausgaben bei knappen Ressourcen stellen die Gesundheitsversorgung vor große ökonomische Herausforderungen. In diesem Zusammenhang gewinnen Gesundheitsförderung und Prävention immer mehr Aufmerksamkeit. Wissenschaft und Politik erhoffen sich von Gesundheitsförderung und Prävention eine Steigerung der Effektivität und Effizienz der Gesundheitsversorgung und letztlich Kosteneinsparungen. Zahlreiche Studien weisen darauf hin, dass tatsächlich erhebliche Anteile der Krankheitslast und auch der Krankheitskosten potenziell vermeidbar sind. Dabei hängt die durch Gesundheitsförderung und Prävention tatsächlich realisierbare Reduktion der Krankheitslast insbesondere von der Effektivität entsprechender Maßnahmen ab.
Aus gesundheitsökonomischer Sicht ist zudem relevant, dass die meisten Leistungen der Gesundheitsförderung und Prävention zunächst Kosten verursachen, wenngleich häufig die Hoffnung besteht, zukünftige Krankheitskosten zu vermeiden. Angesichts der Begrenztheit der für die Gesundheitsversorgung zur Verfügung stehenden Ressourcen, stellt sich also auch für Leistungen der Gesundheitsförderung und Prävention die Frage nach ihrer Wirtschaftlichkeit: Stehen Aufwand und Ertrag in einem günstigen Verhältnis?
Gesundheitsökonomischer Evaluationsansatz
Zur Analyse der Wirtschaftlichkeit von Leistungen der Gesundheitsförderung und Prävention dienen gesundheitsökonomische Evaluationen, die sich durch zwei wesentliche Eigenschaften auszeichnen (Drummond, Sculpher, Claxton, Stoddart & Torrance 2015; Gray, Clarke, Wolstenholme & Wordsworth 2011; Schöffski & Graf von der Schulenburg 2012): Sie
- vergleichen mindestens zwei Handlungsalternativen (z. B. Prävention gegen keine Prävention für ein Gesundheitsproblem) und
- berücksichtigen sowohl die Kosten als auch die gesundheitlichen Effekte der verglichenen Alternativen.
Konkret bedeutet das, dass für alle verglichenen Handlungsalternativen, die mit dem Gesundheitsproblem in der Zielpopulation verbundenen durchschnittlichen Kosten sowie die durchschnittlichen gesundheitlichen Effekte bestimmt und verglichen werden. Dies kann zu vier qualitativ unterschiedlichen Ergebnissen führen:
- Im ersten Fall führt Handlungsalternative A gegenüber Handlungsalternative B zu weniger Kosten und besseren gesundheitlichen Effekten.
- Im zweiten, umgekehrten Fall führt Handlungsalternative A gegenüber Handlungsalternative B zu mehr Kosten und schlechteren gesundheitlichen Effekten.
- Im dritten Fall führt Handlungsalternative A gegenüber Handlungsalternative B zwar zu mehr Kosten, aber auch zu besseren gesundheitlichen Effekten.
- Im vierten, umgekehrten Fall führt Handlungsalternative A zwar zu weniger Kosten, aber auch zu schlechteren gesundheitlichen Effekten.
Während im ersten Fall Handlungsalternative A eindeutig zu bevorzugen und in zweiten Fall eindeutig abzulehnen ist, kann die gesundheitsökonomische Evaluation im dritten und vierten Fall keine eindeutige Handlungsempfehlung geben, sondern es muss eine Wertentscheidung gefällt werden.
Um die Beurteilung und sinnvolle Bewertung durch die Entscheidungsträgerin oder den Entscheidungsträger zu unterstützen, besteht die Aufgabe der gesundheitsökonomischen Evaluation darin, die Informationen über die Kosten und gesundheitlichen Effekte der verglichenen Handlungsalternativen übersichtlich und nachvollziehbar darzustellen. Dies geschieht, indem die zusätzlichen Kosten und zusätzlichen Effekte der Handlungsalternative A im Vergleich zu Handlungsalternative B in der sogenannten inkrementellen Kosten-Effektivitäts-Relation (IKER) miteinander in Beziehung gesetzt werden. Die IKER gibt an, wie hoch die zusätzlichen Kosten für eine durch Handlungsalternative A zusätzlich gewonnene Effekteinheit sind. Sie ist der Quotient aus der Differenz der durchschnittlichen Kosten K und der Differenz der durchschnittlichen Effekte E der Handlungsalternativen A und B:
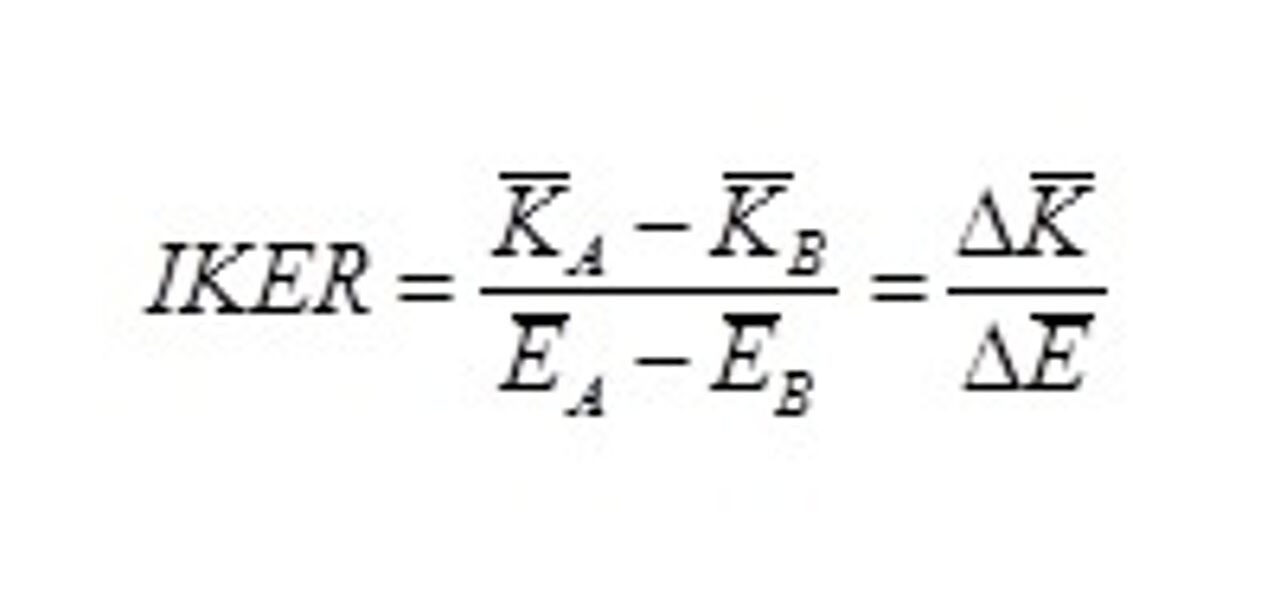
Wenn beispielsweise Handlungsstrategie A durchschnittlich 10.000 € kostet und 10 Effekteinheiten liefert, während Handlungsalternative B durchschnittlich nur 2.000 € kostet und nur 8 Effekteinheiten liefert, dann beträgt die IKER in diesem Fall (10.000 € − 2.000 €)/(10 Effekteinheiten – 8 Effekteinheiten) = 4.000 € je gewonnener Effekteinheit. Formal ist eine Gesundheitsleistung kosteneffektiv, wenn die IKER kleiner ist als die maximale Zahlungsbereitschaft der Entscheidungsträgerin oder des Entscheidungsträgers für eine gewonnene Effekteinheit. Ob diese bereit sind, die berechneten zusätzlichen Kosten für eine zusätzliche Effekteinheit zu bezahlen, ist letztlich eine Wertentscheidung.
Perspektive der Kostenmessung
Die zu berücksichtigenden Kosten der Handlungsalternativen sind abhängig von der Perspektive, aus der die gesundheitsökonomische Evaluation durchgeführt wird. Aus der Perspektive eines Kostenträgers oder einer Kostenträgerin bestehen Kosten aus deren Ausgaben, d. h. der gezahlten Vergütung für Leistungen, die in Zusammenhang mit dem Gesundheitsproblem erbracht wurden. Aus gesellschaftlicher Sicht greift die Kostenträgerperspektive aber häufig zu kurz und ist überdies problematisch: Werden beispielweise Ausgaben von einem Kostentragenden (z. B. Krankenversicherung) auf einen anderen Kostentragenden (z. B. Rentenversicherung) verschoben, handelt es sich aus der Perspektive des ersten um Einsparungen, während diese aus der gesellschaftlichen Perspektive gar nicht aufgetreten sind.
Aus diesem Grund wird in der wissenschaftlichen Diskussion meist die gesellschaftliche Perspektive empfohlen, die umfassend und neutral ist. Die Kosten, die hier in die Analyse einbezogen werden, umfassen den gesamten, in Geldeinheiten bewerteten Ressourcenverbrauch im Zusammenhang mit einem Gesundheitsproblem, wobei zwischen direkten und indirekten Kosten unterschieden wird. Direkte Kosten fallen unmittelbar im Zusammenhang mit medizinischen und nicht-medizinischen Versorgungsleistungen an. Indirekte Kosten beschreiben den volkswirtschaftlichen Produktionsverlust, der durch krankheitsbedingten Arbeitsausfall verursacht wird (Tab. 1).
Direkte Kosten |
|
Indirekte Kosten |
|
Abb. 1: Direkte und indirekte Kosten (eigene Darstellung)
Für die gesundheitsökonomische Evaluation von Leistungen der Gesundheitsförderung und Prävention bedeutet das, dass einerseits die mit dem Gesundheitsproblem in einer Population verbundenen durchschnittlichen Kosten für Diagnostik, Therapie und Nachsorge für alle Handlungsalternativen bestimmt werden müssen. Andererseits sind für die Handlungsalternative der Gesundheitsförderung oder Prävention zusätzlich die Kosten der entsprechenden Maßnahmen zu berücksichtigen. Aus der gesellschaftlichen Perspektive sollten für alle Alternativen zudem die indirekten Kosten berechnet werden (Haddix, Teutsch & Phaedra 2003).
Gesundheitsökonomische Effektmaße
Für die gesundheitsökonomische Evaluation eignen sich solche Effektmaße, welche die wesentlichen Aspekte der gesundheitlichen Auswirkungen der analysierten Gesundheitsleistungen erfassen und für die der Entscheidungsträger oder die Entscheidungsträgerin eine Vorstellung zu seiner bzw. ihrer maximalen Zahlungsbereitschaft hat. Daher werden für die Analyse der Kosteneffektivität von Leistungen der Gesundheitsförderung und Prävention häufig Lebensjahre sowie insbesondere die von Gesundheitsökonomen empfohlenen qualitätsadjustierten Lebensjahre (Quality-Adjusted Life Years − QALYs) gewählt (Neumann, Sanders, Russell, Siegel & Ganiats 2016; Sanders et al. 2016).
Quality-Adjusted Life Years (QALYs)
- fassen die Auswirkungen von Gesundheitsleistungen auf Lebensdauer und Lebensqualität in einem Indexmaß (sogenannter Nutzwert) zusammen,
- werden berechnet, indem man die Lebenszeit mit einer Bewertung des Gesundheitszustandes bzw. seiner Lebensqualität auf einer Skala von 0 (Tod) bis 1 (vollständige Gesundheit) gewichtet,
- können gewonnen werden, indem entweder die Lebenszeit verlängert oder die Lebensqualität verbessert wird oder durch eine Kombination von beidem,
- sollen den Vergleich der Ergebnisse von gesundheitsökonomischen Evaluationen verschiedenartiger Gesundheitsleistungen aus unterschiedlichen Indikationsgebieten ermöglichen.
Nach dem Kriterium der Kosteneffektivität wären präventive Gesundheitsleistungen zu bevorzugen, die mit vergleichsweise niedrigen Kosten pro QALY verbunden sind. Für die Höhe der Kosten pro QALY, bis zu der eine Gesundheitsleistung noch als kosteneffektiv betrachtet wird, gibt es international zwar Orientierungswerte, aber keinen allgemein akzeptierten Schwellenwert. Die Beantwortung dieser Frage hängt daher unter anderem von Wertvorstellungen und ethischen Normen, aber auch von den verfügbaren finanziellen Ressourcen einer Gesellschaft ab und kann für verschiedene Gesundheitsprobleme unterschiedlich ausfallen.
Die Verwendung von QALYs als einheitliche Erfassung von Effekten ist ein Ansatz, um die Ergebnisse von gesundheitsökonomischen Evaluationen verschiedenartiger Gesundheitsleistungen auch aus unterschiedlichen Indikationsgebieten vergleichbar zu machen. Für diesen indikationsübergreifenden Vergleich werden jedoch ein vergleichbares methodisches Vorgehen und die Einhaltung von hohen Qualitätsstandards vorausgesetzt.
Selten werden in gesundheitsökonomischen Evaluationen neben den Kosten auch die gesundheitlichen Effekte in Geldeinheiten bewertet. Dies geschieht wenn, dann insbesondere durch die Messung der Zahlungsbereitschaft für Gesundheitsleistungen. Ist die Zahlungsbereitschaft für die zusätzlichen gesundheitlichen Effekte einer Handlungsalternative größer als die Höhe zusätzlicher Kosten, dann ist diese Handlungsalternative ökonomisch sinnvoll. Allerdings hat dieser Evaluationstyp aufgrund der mit der Messung der Zahlungsbereitschaft verbundenen methodischen Probleme derzeit in der Gesundheitsökonomie nur eine vergleichsweise geringe Bedeutung.
Modellierung
Ein großes Problem bei der Beurteilung der Kosteneffektivität von Leistungen der Gesundheitsförderung und Prävention ist, dass die gesundheitlichen Effekte und eventuelle Kosteneinsparungen durch vermiedene Krankheit häufig erst nach Jahren oder Jahrzehnten erkennbar werden. Entscheidungsanalytische Modelle zur Beurteilung der Kosteneffektivität, in denen die langfristigen Kosten und Effekte modelliert werden, sind daher häufig zwingend erforderlich (Philips, Bojke, Sculpher, Claxton & Golder 2006; Caro, Briggs, Siebert & Kuntz 2012).
Je nach Entscheidungsproblem können hierfür einfache Entscheidungsbäume oder komplexere Modelle (z. B. Markov-Modelle oder Mikrosimulationsmodelle) erforderlich sein. In solche Modelle gehen in der Regel Daten aus verschiedenen Quellen sowie bestimmte Annahmen ein, weshalb entsprechende Modellrechnungen zwangsläufig mit Unsicherheit behaftet sind, zu deren Analyse spezielle Methoden entwickelt wurden. Besonders komplex gestalten sich Evaluationen von Leistungen, die langfristige Auswirkungen auf eine Vielzahl von Krankheiten haben, wie dies z. B. bei der Modifikation von Risikofaktoren im Bereich der primären Prävention häufig der Fall ist. Beispielsweise kann eine Leistung zur Förderung der Bewegung Auswirkungen auf das Auftreten von Herz-Kreislauf-Erkrankungen, aber auch von Erkrankungen des Bewegungsapparats oder des Stoffwechsels haben und die psychische Gesundheit fördern.
Diskontierung
Der Tatsache, dass Kosten bzw. Einsparungen zeitlich unterschiedlich und zum Teil erst nach vielen Jahren auftreten, muss in gesundheitsökonomischen Evaluationen Rechnung getragen werden, weil Geldbeträge zumeist unterschiedlich bewertet werden, wenn sie zu verschiedenen Zeitpunkten anfallen. Hierbei spielt insbesondere eine Rolle, dass heute verfügbare Geldbeträge z. B. auf dem Kapitalmarkt angelegt werden und eine Rendite erbringen können. Daher muss umgekehrt beachtet werden, dass Geldbeträge und somit auch Kosten, die in der Zukunft anfallen, zum gegenwärtigen Zeitpunkt weniger wert sind.
Dieses Phänomen wird in die gesundheitsökonomische Evaluation einbezogen, indem zukünftige Kosten auf den heutigen Zeitpunkt diskontiert (abgezinst), also kleiner gerechnet werden. Die Wahl der Diskontrate kann sich an verschiedenen Größen orientieren, wie z. B. an der Rendite langfristiger Staatspapiere oder an Vorschlägen aus der Wissenschaft, die meist zwischen 3 % und 5 % pro Jahr liegen. Für gesundheitsökonomische Evaluationen in Deutschland empfiehlt das Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen eine Diskontrate von 3 % pro Jahr und Sensitivitätsanalysen mit 0 % bis 5 % pro Jahr (IQWIG 2022). Die Notwendigkeit der Diskontierung von Kosten ist zwar allgemein akzeptiert, aber es besteht in der wissenschaftlichen Diskussion Uneinigkeit darüber, ob auch gesundheitliche Effekte diskontiert werden sollen bzw. ob dieselbe Diskontrate bei Effekten und Kosten gewählt werden soll.
Eine fehlende Diskontierung der Effekte bei gleichzeitiger Diskontierung der Kosten kann möglicherweise dazu führen, dass der Aufschub einer Gesundheitsleistung (und damit ihrer Kosten) in die Zukunft zu einer günstigeren Kosteneffektivität führt und so von der Entscheidungsträgerin oder dem Entscheidungsträger ggf. anders beurteilt wird.
Unrelated Future Health Care Costs
Ein besonderes Problem der gesundheitsökonomischen Evaluation von Leistungen der Gesundheitsförderung und Prävention besteht hinsichtlich der Berücksichtigung der sogenannten Unrelated Future Health Care Costs (UFHCC) (van Baal, Feenstra, Hoogenveen, de Wit & Brouwer 2007): Fraglich ist, ob bei dem Gewinn von Lebensjahren durch eine Leistung der Gesundheitsförderung oder Prävention die Kosten für die Versorgung anderer (konkurrierender) Krankheiten in den gewonnenen Lebensjahren der Gesundheitsförderung bzw. Prävention zugerechnet werden sollen.
Bisher blieben UFHCC bei der ökonomischen Evaluation von Leistungen der Gesundheitsförderung und Prävention meist unberücksichtigt, nicht zuletzt, weil entsprechend komplexe Krankheitsmodelle fehlten, die eine Berücksichtigung konkurrierender Krankheitsrisiken ermöglichen würden. Jedoch werden ohne Berücksichtigung der UFHCC die Kosten lebensverlängernder Gesundheitsleistungen für das Versorgungssystem unterschätzt, mit der Folge falscher Informationsgrundlagen für den politischen Planungs- und Entscheidungsprozess.
„Rechnet“ sich Prävention?
Aufgrund der zunehmenden Bedeutung von nicht heilbaren chronischen Erkrankungen werden Wissenschaft und Gesundheitspolitik in Zukunft vermutlich vermehrt nach Möglichkeiten suchen, die Effektivität und Wirtschaftlichkeit der Gesundheitsversorgung durch Maßnahmen der Gesundheitsförderung und Prävention zu verbessern. Tatsächlich besteht insgesamt ein erhebliches Potenzial an theoretisch vermeidbarer Krankheitslast. Leistungen der Gesundheitsförderung und Prävention können dazu beitragen, dieses Potenzial zu erschließen. Allerdings ist dies nicht zum Nulltarif möglich, da Leistungen der Gesundheitsförderung und Prävention mit Kosten verbunden sind. Die von Politikern und Politikerinnen erhofften Kosteneinsparungen durch Prävention scheinen oft übertrieben und konnten in der wissenschaftlichen Literatur nur für vergleichsweise wenige Präventionsleistungen gezeigt werden (Cohen, Neumann & Weinstein 2008).
Gründe für das Fehlen von Kosteneinsparungen sind insbesondere die häufig geringe Effektivität entsprechender Maßnahmen, die notwendige Diskontierung von Kosten (und Effekten) über lange Zeiträume sowie zusätzlich entstehende Kosten durch die o. g. UFHCC. Trotzdem weisen viele präventive Gesundheitsleistungen günstige Kosteneffektivitätsrelationen auf, wenngleich kein eindeutiger Vorteil gegenüber der Verteilung von Kosteneffektivitätsrelationen kurativer Gesundheitsleistungen zu bestehen scheint (Cohen, Neumann & Weinstein 2008). Insgesamt gibt es sowohl im Bereich der Prävention als auch im Bereich der Kuration Leistungen mit sehr günstigen, aber auch Leistungen mit sehr ungünstigen Kosteneffektivitätsrelationen.
Aber auch wenn keine Kosteneinsparungen realisiert werden, können Gesundheitsförderung und Prävention ökonomisch sinnvoll sein. Dies ist dann der Fall, wenn die (gesellschaftliche) Zahlungsbereitschaft für den Gesundheitsgewinn höher ist als die zusätzlichen Kosten. Interessanterweise scheint aber die Zahlungsbereitschaft der Bevölkerung für einen durch Prävention erzielten Gesundheitsgewinn geringer zu sein als bei kurativen Leistungen, und das, obwohl Bevölkerungsumfragen eine hohe Präferenz für Prävention ergeben (Corso, Hammitt, Graham, Dicker & Goldie 2002; Meertens, Van de Gaar, Spronken & de Vries 2013). Dies mag unter anderem darin begründet liegen, dass der Reduktion von „statistischen“ Risiken ein geringerer Wert zugeschrieben wird als der Behandlung konkret betroffener Patienten.
Entscheidungsfindung
Die gesundheitsökonomische Evaluation liefert Informationen zur Wirtschaftlichkeit von Leistungen der Gesundheitsförderung oder Prävention, die von den Entscheidungsträgerinnen und Entscheidungsträgern bewertet werden müssen und zusammen mit weiteren Entscheidungskriterien bei der Ressourcenallokation berücksichtigt werden sollten. Andere wichtige Kriterien, die in gesundheitsökonomischen Evaluationen meist nicht adressiert werden, beziehen sich insbesondere auf Aspekte der Ungleichheit, wie z. B. Krankheitsschwere, sozioökonomischer Status oder Gender (Johri & Norheim 2012).
Zwar gibt es mittlerweile Techniken, Aspekte der Ungleichheit in gesundheitsökonomischen Evaluationen zu berücksichtigen, jedoch behindert die Vielzahl der Ungleichheitskonzepte und ein Mangel an allgemein akzeptieren Normen deren systematische Berücksichtigung im Entscheidungsprozess (Johri & Norheim 2012) (Gesundheitliche Chancengleichheit). Dies stellt ein Hindernis für die Berücksichtigung gesundheitsökonomischer Evaluationsergebnisse bei der Entscheidungsfindung dar (Heintz, Arnberg, Levin, Liliemark & Davidson 2014).
Fazit
Eine Leistung der Gesundheitsförderung oder Prävention ist besonders kosteneffektiv, wenn sie entweder besonders kostengünstig oder effektiv oder beides ist. Dies wird durch die Zielgröße IKER verdeutlicht. Somit kann eine teure Präventionsmaßnahme durchaus kosteneffektiv sein, wenn sie große gesundheitliche Effekte verursacht. Ein typischer Weg zur Steigerung der Kosteneffektivität von Leistungen der Gesundheitsförderung und Prävention ist die Fokussierung der Maßnahmen auf Hochrisikogruppen, bei denen ein großes Präventionspotenzial besteht. Häufig liefern Leistungen der Gesundheitsförderung und Prävention „viel Gesundheit“ für die eingesetzten Ressourcen, es gibt aber auch sehr unwirtschaftliche Maßnahmen.
Für viele Leistungen der Gesundheitsförderung und Prävention ist die Kosteneffektivität unbekannt, was auf einen erheblichen Forschungsbedarf hinweist. Die durch gesundheitsökonomische Evaluationen gelieferten Informationen zur Kosteneffektivität müssen von den Entscheidungsträgerinnen und Entscheidungsträgern bewertet werden und können zusammen mit weiteren Kriterien (z. B. ethischen Normen) Entscheidungen über die Ressourcenallokation unterstützen.
Literatur:
van Baal, P. H., Feenstra, T. L., Hoogenveen, R. T., de Wit, G. A. & Brouwer, W. B. (2007). Unrelated medical care in life years gained and the cost utility of primary prevention: In search of a ´perfect´ cost-utility ratio. Health Economics 16:421−433.
Caro, J. J., Briggs, A. H., Siebert, U. & Kuntz, K. M. (2012). Modeling good research practices−overview: A report of the ISPOR-SMDM Modeling Good Research Practices Task Force−1. Medical Decision Making, 32(5):667−677.
Cohen J. T., Neumann, P. J. & Weinstein, M. C. (2008). Does preventive care save money? Health economics and the presidential candidates. The New England Journal of Medicine 358:661−663.
Corso, P. S., Hammitt, J. K., Graham, J. D., Dicker, R. C. & Goldie, S. J. (2002). Assessing preferences for prevention versus treatment using willingness to pay. Medical Decision Making 22(5 Suppl): S92−101.
Drummond, M. F., Sculpher, M. J., Claxton, K., Stoddart, G. L. & Torrance, G. W. (2015). Methods for the economic evaluation of health care programmes. 4th ed., Oxford University Press: New York.
Gray, A.M., Clarke, P. M., Wolstenholme, J. & Wordsworth S. (2011). Applied methods of cost-effectiveness analysis in healthcare. Oxford University Press: Oxford.
Haddix, A. C., Teutsch, S. M. & Phaedra, S. C. (2003). Prevention effectiveness. Oxford University Press, Oxford.
Heintz, E., Arnberg, K., Levin, L. Å., Liliemark, J. & Davidson, T. (2014). The impact of health economic evaluations in Sweden. Zeitschrift für Evidenz, Fortbildung und Qualität im Gesundheitswesen 108(7):375−82.
IQWIG − Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (2022). Allgemeine Methoden Version 6.1 p. 106. Zugriff am 03.05.2022 unter www.iqwig.de/ueber-uns/methoden/methodenpapier.
Johri, M. & Norheim, O. F. (2012). Can cost-effectiveness analysis integrate concerns for equity? Systematic review. International Journal of Technology Assessment in Health Care 28:125−32.
Meertens, R.M., Van de Gaar, V.M., Spronken, M. et al. Prevention praised, cure preferred: results of between-subjects experimental studies comparing (monetary) appreciation for preventive and curative interventions. BMC Med Inform Decis Mak 13, 136 (2013). doi.org/10.1186/1472-6947-13-136
Neumann, P. J., Sanders, G. D., Russell, L. B., Siegel, J. E., & Ganiats, T. G. (Hrsg.) (2016). Cost-effectiveness in health and medicine. Oxford University Press: Oxford.
Philips, Z., Bojke, L., Sculpher, M., Claxton, K. & Golder, S. (2006). Good practice guidelines for decision-analytic modelling in health technology assessment: A review and consolidation of quality assessment. Pharmacoeconomics 24:355−371.
Sanders, G. D., Neumann, P. J., Basu, A., Brock, D. W., Feeny, D., Krahn, M., Ganiats, T. G. et al. (2016). Recommendations for conduct, methodological practices, and reporting of cost-effectiveness analyses: Second panel on cost-effectiveness in health and medicine. Journal of the American Medical Association, 316(10):1093−1103.
Schöffski, O. & Graf von der Schulenburg, J. M. (Hrsg.) (2012). Gesundheitsökonomische Evaluationen. 4. Auflage, Springer: Berlin/Heidelberg.
Graf von der Schulenburg, J. M. et al. und die Mitglieder des Hannoveraner Konsens (2007). Deutsche Empfehlungen zur gesundheitsökonomischen Evaluation. 3. aktualisierte Fassung des Hannoveraner Konsens. Gesundheitsökonomie und Qualitätsmanagement 12:285−290.
Internetadressen:
Deutsche Gesellschaft für Gesundheitsökonomie: www.dggoe.de
Hamburg Center for Health Economics: www.hche.de

 Suche
Suche