Risikofaktoren und Risikofaktorenmodell
Stefanie Sperlich , Peter Franzkowiak
Zitierhinweis: Sperlich, S. & Franzkowiak, P. (2022). Risikofaktoren und Risikofaktorenmodell. In: Bundeszentrale für gesundheitliche Aufklärung (BZgA) (Hrsg.). Leitbegriffe der Gesundheitsförderung und Prävention. Glossar zu Konzepten, Strategien und Methoden.
Zusammenfassung
Gesundheitliche Risikofaktoren lassen sich in biologisch-genetische, verhaltensbezogene und umweltbezogene Faktoren untergliedern. Das Risikofaktorenmodell basiert auf der Annahme, dass ein spezifischer Zusammenhang zwischen dem Vorhandensein bestimmter Risikofaktoren und der Entwicklung von Krankheiten bzw. Entwicklungs- und Gesundheitsstörungen besteht. Der mit dem Risikofaktorenmodell verknüpfte biomedizinische Ansatz versucht, die Gesundheit der Einzelnen und der Gesamtbevölkerung über die Einflussnahme auf vorrangig verhaltensbezogene Risikofaktoren zu verbessern. In Erweiterung zu diesem Ansatz hebt die medizin- und gesundheitssoziologische Forschung hervor, dass zielführende Präventionsstrategien nicht nur verhaltensbezogene Risikofaktoren, sondern auch die sozialen Lebensbedingungen adressieren müssen.
Schlagworte
Risikofaktoren, Risikoverhalten, Gesundheitsförderung, Prävention, Soziale Determinanten
Als Risikofaktoren werden in der Medizin und den Gesundheits- und Pflegewissenschaften Vorläufer und Prädiktoren von Krankheiten sowie Gesundheits- und Entwicklungsstörungen bezeichnet. Ein Risikofaktor gibt Auskunft über eine potenzielle, sich direkt oder indirekt und in der Regel erst mit zeitlicher Verzögerung manifestierende Gefährdung der Gesundheit, der körperlichen und psychischen Entwicklung oder der sozialen und kulturellen Integration bzw. Inklusion. Risikofaktoren mit ihrem pathogenetischen Fokus auf die Entstehung von Krankheiten stellen den Komplementärbegriff zum Begriff der Schutzfaktoren dar (Resilienz und Schutzfaktoren), die die Erhaltung von Gesundheit in den Mittelpunkt stellen (Salutogenese).
Im Risikofaktorenmodell stehen gesundheitliche Risikofaktoren im Mittelpunkt der Erklärung von Krankheitsursachen. Folgerichtig stellen sie hier auch den zentralen Ansatzpunkt für Interventionsmaßnahmen zur Krankheitsvermeidung und Gesunderhaltung dar. Das Modell wurde seit Anfang der 1960er-Jahre als eine epidemiologisch begründete Erweiterung des biomedizinischen Paradigmas (Biomedizinische Perspektive) entwickelt. Die Weiterentwicklung war nötig geworden, da eine direkte Übertragung der naturwissenschaftlich-kausalen, biomedizinischen Erklärungsansätze auf die heute vorherrschenden chronisch-degenerativen Erkrankungen (Zivilisationserkrankungen) nur in eingeschränktem Maße möglich war.
Im Risikofaktorenmodell werden weniger direkt-kausale Zusammenhänge in der Erkrankungsentstehung angenommen. Vielmehr wird postuliert, dass für die Zivilisationskrankheiten komplexe und nichtkausale Entstehungszusammenhänge vorliegen. Das Risikofaktorenmodell ist nach wie vor das wichtigste Erklärungsmodell und die einflussreichste Interventionsgrundlage in der Prävention und Gesundheitserziehung.
Bestimmung und Interpretation von Risikofaktoren
Das Risikofaktorenmodell ist aus den Ergebnissen epidemiologischer Studien hervorgegangen. Im Vordergrund standen Beobachtungsstudien, vor allem Fall-Kontroll-Studien und Kohortenstudien. Fall-Kontroll-Studien untersuchen im Rahmen von Querschnittsstudien retrospektiv, ob Personen mit einer bestimmten Erkrankung (z. B. chronischer Bronchitis = Fallgruppe) in der Vergangenheit häufiger eine bestimmte Exposition aufwiesen (z. B. Tabakkonsum) als Personen ohne diese Erkrankung (Kontrollgruppe). Die Expositionshäufigkeit in Fall- und Kontrollgruppe wird in Beziehung zueinander gesetzt und daraus die Bedeutung z. B. des Tabakkonsums für die Erkrankung chronische Bronchitis ermittelt, in der Regel anhand der Kennziffer „odds ratio“ (OR).
Fall-Kontroll-Studien sind nicht geeignet, das relative Risiko (RR) z. B. des Tabakkonsums zu berechnen. Dafür sind prospektive Kohortenstudien nötig, die Daten zur Inzidenz (Neuerkrankungen) liefern. Diesen Studien wird aufgrund der zeitlichen Verlaufsbetrachtung gegenüber den querschnittlich angelegten Fall-Kontroll-Studien eine höhere Aussagekraft zugesprochen. Das relative Risiko bezeichnet die Wahrscheinlichkeit, dass ein bestimmtes Ereignis (z. B. chronische Bronchitis) bei Personen mit Exposition (z. B. Tabakkonsum) eintritt im Vergleich zu Personen ohne Exposition. Das sogenannte Hazard Ratio (HR) bezeichnet das entsprechende Risiko innerhalb einer definierten Zeit, beispielsweise in einem Fünf-Jahres-Beobachtungszeitraum. Die Interpretation von relativem Risiko (RR) und Hazard Ratio (HR) ist gleich: Ein RR bzw. HR von 6.0 bedeutet z. B., dass das Risiko, an einer chronischen Bronchitis zu erkranken, bei tabakkonsumierenden Personen um das Sechsfache erhöht ist im Vergleich zu Personen, die nicht rauchen (Ressing, Blettner & Klug 2010).
Zur richtigen Einordnung der Kennwerte RR und HR sind absolute Risikozahlen erforderlich, z. B. Aussagen wie: Von 1.000 tabakkonsumierenden Personen wiesen 119 Personen eine chronische Bronchitis auf, von 1.000 nichtrauchenden Personen lediglich 18 Personen. Aus dieser beispielhaften Berechnung wird ersichtlich, dass mit dem Risikobegriff Wahrscheinlichkeiten auf Bevölkerungsebene ausgedrückt werden, die für den einzelnen Menschen nicht zwangsläufig zutreffen müssen. Auch wenn Risikoaussagen nicht für jeden Einzelfall zutreffen, erhöht insbesondere eine Häufung und das Zusammenwirken von mehreren Risikofaktoren auch bei einzelnen Personen die Erkrankungswahrscheinlichkeit erheblich.
Systematisierung von Risikofaktoren
Risikofaktoren lassen sich danach unterscheiden, ob sie a.) biologisch bzw. genetisch bedingt sind, b.) verhaltensgebunden oder c.) umweltbezogen sind. Zu den biologischen bzw. genetischen Risikofaktoren gehören z. B. das Alter, das biologische Geschlecht und die genetische Veranlagung für bestimmte Erkrankungen und Gesundheitsstörungen. Diese genetischen Risikofaktoren galten lange Zeit als einer Intervention bzw. Therapie nicht oder nur schwer zugänglich. Mit den Fortschritten in der prädiktiven Medizin richtet sich der Blick jedoch zunehmend auf individuelle Unterschiede in der biologisch-genetischen Ausstattung. Es ist zu erwarten, dass Fortschritte in der prädiktiven Medizin zunehmend die frühzeitige Identifikation von genetischen Krankheitsveranlagungen und die Anpassung von Behandlungsstrategien an den spezifischen Genotyp ermöglichen werden (Prädiktive Medizin und individualisierte Medizin).
Zu den zentralen verhaltensgebundenen Risikofaktoren zählen Tabak- und Alkoholkonsum, körperlicher Bewegungsmangel sowie ungesunde und einseitige Ernährung. Auch die mit diesen Verhaltensweisen assoziierten medizinischen bzw. biologischen Risikoparameter wie Bluthochdruck, erhöhter Blutfettspiegel oder Übergewicht fallen darunter.
Zu den umweltbezogenen Risikofaktoren gehören alle sozialen und physikalischen Lebensbedingungen, die als soziale Determinanten Einfluss auf Gesundheit und Krankheit nehmen. Zu nennen sind hier vor allem gesundheitsabträgliche materielle Lebens- und Arbeitsbedingungen sowie psychosoziale Belastungen wie berufliche und außerberufliche Stressoren. Zu den umweltbezogenen Risikofaktoren zählen zudem die politischen, rechtlichen, ökonomischen und ökologischen Rahmenbedingungen einer Gesellschaft (Determinanten der Gesundheit).
In Tab. 1 sind zentrale epidemiologisch und medizinsoziologisch gesicherte Risikofaktoren für die Entstehung von koronarer Herzkrankheit bzw. Krebserkrankungen ohne Anspruch auf Vollständigkeit aufgeführt. Eine inhaltlich analoge, wenn auch anders geordnete Systematisierung von gesundheitsrelevanten Risikofaktoren nimmt die „Global Burden of Disease Study“ vor; in Deutschland ist sie am Robert Koch-Institut angesiedelt (vgl. Gruhl et al. 2019; Porst et al. 2022). Ihrer weltweit koordinierten, methodisch standardisierten Messung und Folgenabschätzung der bevölkerungsbezogenen Krankheitslast liegt ein Modell hierarchisch organisierter Risiken zugrunde.
Ebene 1 umfasst drei übergreifende Kategorien: verhaltensbezogen (behavioural); umwelt- und arbeitsweltbezogen (environmental and occupational) sowie stoffwechselbezogen (metabolic). Ebene 2 enthält aggregierte Einzelrisiken und Risikocluster aus jeder der Level-1-Kategorien. Ebene 3 umfasst alle nicht-aggregierten Einzelrisiken aus den Ebene-2-Clustern. In Ebene 4 finden sich ausgewählte, am feinsten aufgeschlüsselte Teil-Gesundheitsrisiken aus Ebene 3. Auf jeder Risikoebene kann bewertet werden, ob Risikokombinationen additiv oder multiplikativ sind oder ob sie gemeinsame Interventionspfade aufweisen. Die jüngste GBD-Studie erhob auf diese Weise 87 Risikofaktoren für 204 Länder und Regionen (GBD 2019 Risk Faktor Collaborators 2020; Murray 2022).
Biologische bzw. genetische Risikofaktoren, z. B. |
|
Verhaltensbezogene und verhaltensassoziierte Risikofaktoren, z. B. |
|
Umweltbezogene Risikofaktoren, z. B. |
|
Tab. 1: Risikofaktoren für koronare Herzkrankheit bzw. Krebserkrankungen (eigene Darstellung)
Relevanz der Risikofaktoren für Medizin und Prävention
Die Bedeutung von Risikofaktoren hat mit der Verschiebung des Krankheitsspektrums von Infektionskrankheiten zu den sogenannten nicht-übertragbaren, chronischen Zivilisationskrankheiten stetig zugenommen. Im Mittelpunkt stehen dabei Herz-Kreislauf-Erkrankungen, Krebserkrankungen, Diabetes mellitus Typ 2 und Lungenerkrankungen, die die häufigsten Erkrankungen und Todesursachen in den industrialisierten Gesellschaften darstellen. Laut Weltgesundheitsorganisation (WHO) machen diese Krankheiten ca. 74 % aller Todesfälle aus (ca. 41 Millionen Todesfälle jährlich) (WHO 2021).
Als Hauptrisikofaktoren für diese Erkrankungen werden vor allem verhaltensbezogene Faktoren herausgestellt. In Tab. 2 ist die Rangfolge der wichtigsten Risikofaktoren für die Krankheitslast der Bevölkerung aufgeführt, die in Deutschland für das Jahr 2010 ermittelt wurde. Aus der Darstellung wird ersichtlich, dass verhaltensbezogene und verhaltensassoziierte Risikofaktoren bei Frauen die ersten sieben und bei Männern die ersten acht Rangplätze einnehmen (Plass et al. 2014).
Rang | Frauen | Männer |
1 | Ernährungsbedingte Risikofaktoren | Ernährungsbedingte Risikofaktoren |
2 | Hoher BMI | Rauchen |
3 | Bluthochdruck | Bluthochdruck |
4 | Rauchen | Hoher BMI |
5 | Bewegungsmangel | Alkohol |
6 | Hohe Nüchternplasmaglukose | Hohes Cholesterin |
7 | Hohes Cholesterin | Hohe Nüchternplasmaglukose |
8 | Luftverschmutzung | Bewegungsmangel |
9 | Berufsbedingte Risiken | Berufsbedingte Risiken |
10 | Gewalt in der Partnerschaft | Luftverschmutzung |
Tab. 2: Rangliste der wichtigsten Risikofaktoren nach Geschlecht (Plass et al. 2014)
Verknüpfte Betrachtung von verhaltens- und umweltbezogenen Risikofaktoren
In zahlreichen Studien konnte gezeigt werden, dass sozial benachteiligte Bevölkerungsgruppen auch gesundheitlich benachteiligt sind (Epidemiologie und Sozialepidemiologie). Als einen zentralen Erklärungsansatz für diesen Zusammenhang wird angeführt, dass diese Bevölkerungsgruppen auch häufiger verhaltensbezogene Risikofaktoren aufweisen, etwa Alkohol- und Tabakkonsum, Bewegungsmangel und eine ungesunde Ernährungsweise. Die ausschließliche Fokussierung auf diese Risikofaktoren im Rahmen von Präventionsmaßnahmen ist jedoch nicht zielführend. Wie in der medizin- und gesundheitssoziologischen Forschung herausgestellt wurde, müssen solche Verhaltensweisen vielmehr im Kontext der jeweiligen Lebenssituationen betrachtet werden und diese explizit adressiert werden (Gesundheitsförderung und soziale Benachteiligung). In einer derart verknüpften Betrachtung lassen sich verhaltensbezogene Risikofaktoren wie Tabak- und Alkoholkonsum dann auch als dysfunktionale Stressbewältigungsstrategien begreifen, die ihren Ursprung in psychosozialen Belastungen der Lebenswelt von Betroffenen haben.
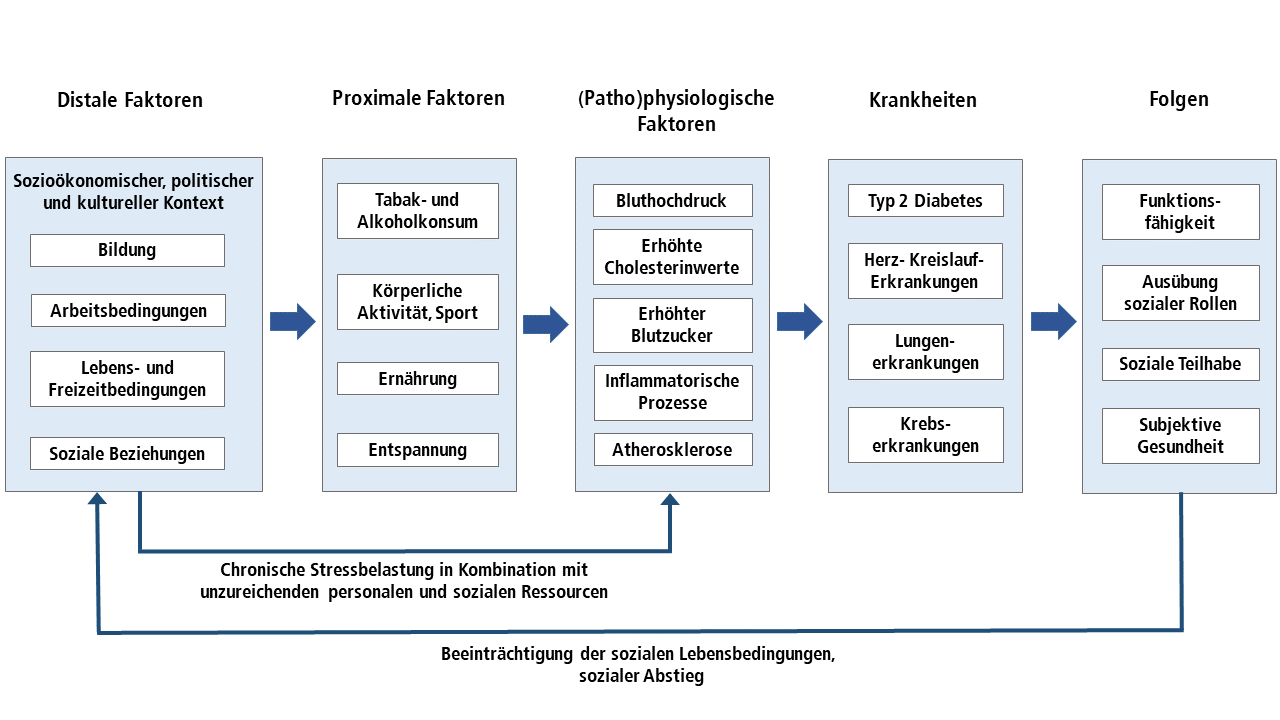
Die Verknüpfung von verhaltens- und umweltbezogenen Risikofaktoren findet sich auch in dem Modell der „Kausalkette der Krankheitsentstehung“ der WHO wieder, das auch in anderen Publikationen aufgegriffen wurde (WHO 2002; Parrish 2010) (siehe Abb. 1). Verhaltensbezogene Risikofaktoren werden in diesem Modell als proximale Faktoren bezeichnet, die sich direkt auf (patho-)physiologische Faktoren auswirken, etwa die Entwicklung von Bluthochdruck, erhöhten Blutfett- und Blutzuckerwerten oder chronischen Entzündungsreaktionen (inflammation). (Patho-)physiologische Veränderungen stellen wiederum Risikofaktoren für die Entwicklung von zahlreichen chronischen Erkrankungen dar, wie Typ-2-Diabetes oder Herz-Kreislauf-Erkrankungen. Umweltbezogene Faktoren werden in dem Modell als distale Ursachen bezeichnet, die in der Kausalkette weiter vorne angesiedelt sind und über verhaltensbezogene Risikofaktoren auf die Entwicklung von Krankheiten Einfluss nehmen. Sie wirken zudem vermittelt über chronische, berufliche und soziale Stressoren auf pathophysiologische Prozesse ein.
Deutlich wird an diesem Modell, dass ein umfassendes Verständnis der Erkrankungsursachen auch die zugrundeliegenden strukturellen Lebensbedingungen als distale Faktoren berücksichtigen muss, die zu unterschiedlichen verhaltensbezogenen Risikofaktoren und darüber vermittelt zu differenzierten pathophysiologischen Prozessen im Organismus führen. In der sozialepidemiologischen Forschung wurde daraus die programmatische Forderung abgeleitet, bei der Ursachensuche sozial ungleicher Erkrankungsrisiken nicht bei der Identifizierung von verhaltensbezogenen Risikofaktoren stehenzubleiben. Vielmehr sollten sich die Forschungsanstrengungen auch darauf richten, die Ursachen hinter diesen Ursachen („causes of the causes“) zu erklären (Marmot 2018; Marmot & Bell 2019). Für die konzeptionelle Ausgestaltung von Maßnahmen der Gesundheitsförderung und Prävention sollte daher eine verknüpfte Perspektive von verhaltens- und umweltbezogenen Faktoren leitend sein.
Risikofaktoren bei übertragbaren Erkrankungen
Risikofaktoren wurden in den letzten Jahrzehnten vorrangig für nicht-übertragbare Krankheiten und ihre Folgen identifiziert und beforscht. Im Gefolge der seit den 1990er-Jahren neu aufgetretenen Infektionskrankheiten und Epidemien (HIV/Aids, MERS, Ebola u. a.) hat die Covid-19-Pandemie die politische und wissenschaftliche Aufmerksamkeit wieder auf Risikokonstellationen und Präventionsbedarfe bei übertragbaren Krankheiten gelenkt.
Als Risikofaktoren für SARS-CoV-2-Infektionen, insbesondere für schwere Covid-Krankheitsverläufe, gelten national und international folgende als gesichert: Höheres Alter (> 65 Jahre), männliches Geschlecht, Vorerkrankungen wie Bluthochdruck, koronare Herzkrankheit bzw. Angina Pectoris, Herzinfarkt und chronische Folgebeschwerden, Schlaganfall oder chronische Folgebeschwerden, Diabetes mellitus, Asthma bronchiale, chronische Bronchitis, COPD, Leberzirrhose, chronische Nierenprobleme, Adipositas (BMI ≥ 30), neurologische Erkrankungen/Demenz, Krebserkrankungen und Rauchen (vgl. Rommel, von der Lippe, Treskova-Schwarzbach & Scholz 2021; ECDC 2022; Kumaran et al. 2022). Vor- und Grunderkrankungen, die hier als Covid-19-Risikofaktoren auftreten, sind allerdings selbst eng assoziiert mit den bedeutsamen Risikofaktoren für übertragbare Erkrankungen (siehe Tab. 2).
Präventivmedizinische Umsetzung und Bewertung
Um der Bedeutung sozialer Lebensbedingungen für Gesundheit und Krankheit Rechnung zu tragen, wurden (medizin-)soziologisch fundierte Konzepte entwickelt, die sich durch einen sozio-psychosomatischen Verursachungszusammenhang auszeichnen (z. B. Siegrist 1995; Lampert, Kuntz, Waldhauer & Hoebel 2018). In der präventivmedizinischen Umsetzung dominiert jedoch das Risikofaktorenmodell und damit die Strategie der individuellen Verhaltensänderung. So lässt sich ein ungebrochener Fokus auf Maßnahmen der Verhaltensprävention feststellen, wie z. B. individuelle und gruppenbezogene Maßnahmen zur Tabakentwöhnung, Ernährungsmodifikation, Bewegungsförderung und Stressbewältigung. Maßnahmen, die im Sinne des Settingansatzes auf Lebenswelten gerichtet sind, haben demgegenüber nach wie vor einen deutlich geringeren Stellenwert (Settingansatz‒Lebensweltansatz).
Die Fokussierung auf verhaltenspräventive Maßnahmen birgt die Gefahr, dass Personen für ihre Risikofaktoren und damit auch zumindest zum Teil für ihren Gesundheitszustand verantwortlich gemacht werden und die sozialen Ursachen in den Hintergrund geraten. Die Gefahr der Diskriminierung, Stigmatisierung und Schuldzuweisung von „Risikoträgern“ wird als „blaming the victim“ kritisiert (Gesundheitsförderung und soziale Benachteiligung/Gesundheitsförderung und gesundheitliche Chancengleichheit). Die Gründe für die ungebrochene Dominanz dieses Ansatzes werden unter anderem darin gesehen, dass verhaltensbezogene Risikofaktoren relativ einfach zu messen sind, ihre kausale Wirkung auf pathophysiologische Prozesse gut dokumentiert ist und verhaltensbezogene Risikofaktoren veränderungssensitiv sind, d. h. vergleichsweise gut hinsichtlich ihres Erfolgs nach einer Intervention gemessen werden können (Eikemo, Bambra, Huijts & Fitzgerald 2016).
Aktuelle nationale und internationale Studienergebnisse weisen darauf hin, dass die Erfolge in der Reduktion verhaltensbezogener Risikofaktoren insgesamt verhalten ausfallen. Während deutliche Erfolge in der Tabakprävention erzielt werden konnten (Zeiher et al. 2018), gibt es gleichzeitig Warnzeichen dafür, dass Übergewicht und Adipositas bei Kindern und Erwachsenen in den letzten Jahren zugenommen haben bzw. auf einem hohen Niveau verblieben sind (Schienkiewitz, Brettschneider, Damerow & Rosario 2018). Zudem weisen Studienergebnisse darauf hin, dass sich soziale Ungleichheiten bezüglich dieser verhaltensbezogenen Risikofaktoren in den letzten Jahren vergrößert haben (Hoebel et al. 2017; Hoebel et al. 2019). Damit ergeben sich in der Bevölkerung insgesamt und insbesondere für sozial benachteiligte Gruppen deutliche Optimierungspotenziale hinsichtlich der Reduzierung gesundheitlicher Risikofaktoren.
Ausblick
Die epidemiologische Forschung zu gesundheitlichen Risikofaktoren hat maßgeblich zu medikamentösen Präventionsansätzen geführt, mit denen die vorzeitige Sterblichkeit in der Bevölkerung reduziert und die Lebenserwartung stetig gesteigert werden konnte. Gleichzeitig sind mit diesen Präventionsansätzen gesellschaftliche Implikationen verbunden, die einer kritischen soziologischen Reflexion bedürfen. So lässt sich in den letzten drei Jahrzehnten eine stetige Verschärfung der Norm- und Grenzwerte für die Bestimmung von Risikofaktoren beobachten. Exemplarische Beispiele sind die engeren Festlegungen für die Bestimmung von auffälligen Blutdruck-, LDL-Cholesterin- und Blutzuckerwerten.
Aus sozialwissenschaftlicher Perspektive ist kritisch zu hinterfragen, welche Konsequenzen es hat, wenn ein zunehmend größerer Teil der Bevölkerung von vormals gesunden bzw. organisch unauffälligen Personen zu auffälligen bzw. behandlungsbedürftigen Risikoträgern erklärt wird („the healthy sick“). In diesem Zusammenhang wurde z. B. kritisiert, dass mit dieser Entwicklung eine zunehmende Medikalisierung des Alltags und Stigmatisierung von gesunden Menschen mit Risikomerkmalen verbunden sein könnte (Trojan 2007; Schmidt 2019).
In den Sozial- und Gesundheitswissenschaften wurde bereits in den 1990er-Jahren mit den Schlagworten wie „Healthismus“, „homo epidemiologicus“ und „präventive Mustermenschen“ vor einem überzogenen gesamtgesellschaftlichen Gesundheitszwang gewarnt (Franzkowiak 1992; Kühn 1993) (Prävention und Krankheitsprävention). Auch die wachsenden digitalen Möglichkeiten der Selbstoptimierung durch sogenannte Fitness-Tracker lenken die Aufmerksamkeit zunehmend auf individuelle Strategien der Kontrolle gesundheitlicher Risikofaktoren. Diese neuen Techniken können im positiven Sinne zur Selbstverantwortung und Selbstbestimmung und damit zur Unterstützung eines gesundheitsförderlichen Lebens beitragen. Auf der anderen Seite können sie jedoch auch den gesellschaftlichen Zwang zur Gesunderhaltung erhöhen und damit die Gefahr der moralischen (Ab-)Wertung von „Risikoträgern“ verstärken, die einer Korrektur im Sinne einer Umerziehung bedürfen (Duttweiler 2016). Es ist eine zentrale Aufgabe der medizin- und gesundheitssoziologischen Forschung, die sich verändernden ethischen und normativen Implikationen des Umgangs mit gesundheitlichen Risikofaktoren kritisch zu hinterfragen.
Literatur:
Duttweiler, S. (2016). Nicht neu, aber bestmöglich. Alltägliche (Selbst)Optimierung in neoliberalen Gesellschaften. APuZ, 66, S. 27−32. Zugriff am 01.12.2022 unter www.bpb.de/shop/zeitschriften/apuz/233468/nicht-neu-aber-bestmoeglich.
ECDC – European Centre for Disease Prevention and Control (2022). Risk factors and risk groups. Zugriff am 01.12.2022 unter www.ecdc.europa.eu/en/covid-19/latest-evidence/risk-factors-risk-groups.
Eikemo, T. A., Bambra, C., Huijts, T. & Fitzgerald, R. (2016). The first pan-european sociological health inequalities survey of the general population: The european social survey rotating module on the social determinants of health. European Sociological Review, 33(1), S. 137−153.
Franzkowiak, P. (1992). Risikofaktoren und das „prinzipiell richtige“ Leben. Kritische Anmerkungen zum Konzept und einigen ethischen Problemen der Verhaltensprävention. In: B. Stumm & A. Trojan (Hrsg.). Gesundheit fördern statt kontrollieren (S. 273−288). Frankfurt/M.: Fischer Taschenbuch.
GBD 2019 Risk Factors Collaborators (2020). Global burden of 87 risk factors in 204 countries and territories, 1990–2019: a systematic analysis for the Global Burden of Disease Study 2019. Lancet 2020; 396: S. 1223−1249. Zugriff am 1.12.2022 unter www.thelancet.com/journals/lancet/article/PIIS0140-6736(20)30752-2/fulltext.
Gruhl, H., Tobollik, M., Wengler, A. et al. (2019). Schätzung der umweltbedingten Krankheitslast im Rahmen des Projektes BURDEN 2020 – Projekthintergrund und methodisches Vorgehen. UMID Umwelt und Mensch - Informationsdienst 2, 37−50. Zugriff am 01.12.2022 unter www.umweltbundesamt.de/sites/default/files/medien/4031/publikationen/umid-02.19-umweltbedingte-krankheitslast-projekt-burden-2020_0.pdf.
Hoebel, J., Kuntz, B., Kroll, L. E., Finger, J. D., Zeiher, J., Lange, C. & Lampert, T. (2017). Trends in absolute and relative educational inequalities in adult smoking since the early 2000s: The case of Germany. Nicotine & Tobacco Research, 20(3), S. 295−302.
Hoebel, J., Kuntz, B., Kroll, L. E., Schienkiewitz, A., Finger, J. D., Lange, C. & Lampert, T. (2019). Socioeconomic inequalities in the rise of adult obesity: A time-trend analysis of national examination data from Germany, 1990−2011. Obes Facts, 12(3), S. 344−356. doi:10.1159/000499718.
Kühn, H. (1993). Healthismus: eine Analyse der Präventionspolitik und Gesundheitsförderung in den USA. Berlin: Edition Sigma.
Kumaran, M., Truong-Minh, P., Wang, K. et al. (2022). Predicting the risk factors associated with severe outcomes among COVID-19 Patients – Decision tree modeling approach. Frontiers in Public Health 10, May 2022, Article 838514.
Lampert, T., Kuntz, B., Waldhauer, J. & Hoebel, J. (2018). Soziale und gesundheitliche Ungleichheit. In R. Deinzer & O. von dem Knesebeck (Hrsg.). Online Lehrbuch der Medizinischen Psychologie und Medizinischen Soziologie (Kapitel 2.6.5). Berlin: German Medical Science GMS Publishing House.
Marmot, M. (2018). Inclusion health: addressing the causes of the causes. Lancet 391, S. 186−188.
Marmot, M. & Bell, R. (2019). Social determinants and non-communicable diseases: time for integrated action. British Medical Journal 365 (Suppl1), S. 10−12.
Murray, C. J. L. (2022). The Global Burden of Disease Study at 30 years. Nature Medicine 28, S. 2019−2026.
Parrish, R. G. (2010). Measuring population health outcomes. Prev Chronic Dis, 7(4), A71.
Plass, D., Vos, T., Hornberg, C., Scheidt-Nave, C., Zeeb, H. & Krämer, A. (2014). Trends in disease burden in Germany: results, implications and limitations of the Global Burden of Disease study. Dtsch Arztebl Int, 111(38), S. 629−638.
Porst, M., von der Lippe, E., Leddin, J. et al. (2022). The burden of disease in Germany at the national and regional level? Tesults in terms of disability-adjusted life years (DALY) from the BURDEN 2020 study. Dtsch Arztebl Int 2022; 119: S. 785–792.
Ressing, M., Blettner, M. & Klug, S. J. (2010). Auswertung epidemiologischer Studien. Dtsch Arztebl International, 107(11), S. 187−192.
Rommel, A., von der Lippe, E., Treskova-Schwarzbach, M. & Scholz, S. (2021). Bevölkerung mit einem erhöhten Risiko für schwere COVID-19-Verläufe in Deutschland. Auswertungen der Studie GEDA 2019/2020-EHIS. Journal of Health Monitoring 6 (S2): S. 2–15.
Schienkiewitz, A., Brettschneider, A. K., Damerow, S. & Rosario, A. S. (2018). Overweight and obesity among children and adolescents in Germany. Results of the cross-sectional KiGGS Wave 2 study and trends. J Health Monit, 3(1), S. 15−22.
Schmidt, B. (2019). Gesellschaftliche Konstruktion von Gesundheit und Krankheit. In R. Haring (Hrsg.). Gesundheitswissenschaften, Reference Pflege – Therapie – Gesundheit (S. 225−232). Berlin Heidelberg: Springer.
Siegrist, J. (1995). Medizinische Soziologie. 5. Auflage, München: Urban & Schwarzenberg.
Trojan, A. (2007). Medikalisierung der Prävention. In B. Schmidt & P. Kolip (Hrsg.). Gesundheitsförderung im aktivierenden Sozialstaat (S. 117−127). Weinheim: Beltz.
WHO – World Health Organisation (2002). The World Health Report. Reducing risks, promoting healthy life. Zugriff am 01.12.2022 unter www.who.int/publications/i/item/9241562072.
WHO – World Health Organization (2022). Factsheets: non communicable diseases. Zugriff am 01.12.2022 unter www.who.int/news-room/fact-sheets/detail/noncommunicable-diseases.
Zeiher, J., Finger, J. D., Kuntz, B., Hoebel, J., Lampert, T. & Starker, A. (2018). Trends in smoking among adults in Germany: Evidence from seven population-based health surveys from 1991−2015]. Bundesgesundheitsblatt − Gesundheitsforschung − Gesundheitsschutz, 61(11), S. 1365−1376.
Verweise:
Biomedizinische Perspektive, Determinanten der Gesundheit, Epidemiologie und Sozialepidemiologie, Gesundheitsförderung und soziale Benachteiligung / Gesundheitsförderung und gesundheitliche Chancengleichheit, Prädiktive Medizin und individualisierte Medizin, Prävention und Krankheitsprävention, Resilienz und Schutzfaktoren, Salutogenese, Settingansatz/Lebensweltansatz

 Suche
Suche