Präventionsparadox
Zitierhinweis: Franzkowiak, P. (2022). Präventionsparadox. In: Bundeszentrale für gesundheitliche Aufklärung (BZgA) (Hrsg.). Leitbegriffe der Gesundheitsförderung und Prävention. Glossar zu Konzepten, Strategien und Methoden.
Zusammenfassung
Das Präventionsparadox ist ein grundlegendes Dilemma in der bevölkerungsbezogenen Prävention, insbesondere in der Verhaltensprävention bei nicht-übertragbaren Krankheiten sowie bei Impfkampagnen. Das Präventionsparadox hat einen doppelten Kern: (1) Der Nutzen bevölkerungsbezogener Maßnahmen – z. B. bei Risikofaktoren-Screenings oder Lebensweisen-Änderungen – ist nicht äquivalent mit einem gleichermaßen spürbaren präventiven Nutzen für einzelne Menschen. (2) Präventive Interventionen, die einer kleinen Risikogruppe einen hohen Nutzen bringen, haben für große Gruppen oder Bevölkerungsteile geringe bis gar keine positiven Effekte. Zur Lösung wird eine „richtige Balance“ zwischen zwei komplementären Strategien empfohlen: eine Bevölkerungs- und Teilpopulationsstrategie und eine Hoch-Risiko-Strategie. Neuere Kritik an den Umsetzungsstrategien thematisiert eine Vernachlässigung sozialer Determinanten v. a. in der Bevölkerungs- und Teilpopulationsstrategie („Inequality paradox“, „Soziales Dilemma der Gesundheitsförderung“).
Schlagworte
Präventionsparadox, Prävention, übertragbare Krankheiten, Infektionskrankheiten, Zielgruppen, Hochrisikostrategie, Bevölkerungsstrategie, Soziale Determinanten von Gesundheit, Covid-19-Pandemie
Das sogenannte Präventionsparadox wurde seit Anfang der 1980er Jahre vom britischen Epidemiologen Geoffrey Rose am Beispiel der koronaren Herzkrankheit beschrieben. Es stellt ein grundlegendes Dilemma der bevölkerungs- und risikogruppenbezogenen Prävention und Krankheitsprävention dar. Das Präventionsparadox äußert sich in zwei reziproken epidemiologischen Tatsachen (Rose 2001):
- Präventive Maßnahmen, die für die Bevölkerung und Gemeinschaften einen hohen Nutzen bringen, bieten dem einzelnen Menschen wenig.
- Präventive Maßnahmen, die einer kleinen (Risiko-)Gruppe einen hohen Nutzen bringen, haben für große Gruppen und Bevölkerungen einen geringen bis gar keinen (positiven) Nutzen.
Präventionsparadox bei nicht-übertragbaren Krankheiten
Wenn viele Einzelne mit geringem Risiko (z. B. grenzwertiger Bluthochdruck, leicht auffälliger Cholesterinspiegel, leichtes Übergewicht mit einem BMI zwischen 25 und 28, Prä-Diabetes etc.) eine präventive Maßnahme durchführen, nützt diese auch der Gesamtpopulation in der Regel viel. Auf diese Weise wird bei einer großen Zahl von Menschen die Häufigkeit kardiovaskulärer Krankheitsereignisse oder vorzeitiger Todesfälle langfristig gesenkt. Eine Einzelperson mit leichtem Risiko wird aber nur selten einen direkten Nutzen durch kurz- oder mittelfristige Verbesserungen der Gesundheit oder durch eine Verlängerung ihrer behinderungsfreien Lebenszeit erfahren.
Anders stellt sich die Lage für Interventionen bei kleinen Gruppen mit hohem Risiko dar, z. B. bei klinisch adipösen Menschen oder bei Patientinnen und Patienten mit manifester Hypertonie, Hypercholesterinämie oder Diabetes mellitus Typ II. Hier ist der individuelle Gesundheitsgewinn durch Früherkennung, Frühbehandlung und tertiäre Prävention ungleich höher als bei Menschen mit mittlerem und niedrigerem Risiko. Allerdings ergibt sich für die Gesamtpopulation kein vergleichbar großer Effekt.
Roses Präventionsparadox gilt für alle medizinischen Interventionen und Zielsetzungen, die auf bekannten und gesicherten Risikofaktoren (Risikofaktoren und Risikofaktorenmodell) basieren. Es ist besonders relevant für Maßnahmen der Verhaltensprävention.
Anwendungsbeispiele sind die Früherkennungsuntersuchungen zur Sekundärprävention, die in Deutschland als Leistung der vertragsärztlichen Versorgung anerkannt sind, z. B.:
- Screenings auf unentdeckte Hypertonie zur Infarktprophylaxe, (Prä-)Diabetes-Screenings, Früherkennungsuntersuchungen auf Nierenerkrankungen, Ultraschalluntersuchungen auf Bauchaortenaneurysma;
- Screenings auf Schwangerschaftsdiabetes, Ultraschall-Screenings zur Früherkennung von Schwangerschaftskomplikationen;
- Screenings auf Humane Papillomaviren (HPV) zur Früherkennung eines Gebärmutterhalskarzinoms für Frauen ab 20 Jahren, Impfungen gegen HPV bei 9- bis 18-Jährigen;
- Mammographie-Screenings zur Früherkennung von Brustkrebs;
- PSA-Bluttestungen zur Prostatakarzinom-Früherkennung Vorsorgekoloskopie zur Darmkrebsprophylaxe;
- Hautkrebs-Screenings für Frauen und Männer.
Das Paradox zeigt sich darüber hinaus bei diätetischen und Lebensstil-Empfehlungen und/oder medikamentösen Maßnahmen mit dem Ziel einer Cholesterin-, Blutdruck- oder Blutzuckersenkung, für Gewichtsreduktion, Nichtraucherförderung und Raucherentwöhnungsprogramme, für die Jodprophylaxe und die Bewegungsförderung. Es gilt für Schutzimpfungen (z. B. Kombinationsimpfungen bei Kleinkindern, gegen Masern, Influenza sowie gegen das SARS-Cov2-Virus – siehe unten) ebenso wie für die Krankenhaus- oder Pflegehygiene gegen Erreger, die gegen Antibiotika mehrfach resistent sind (MRSA). Es betrifft Maßnahmen des Arbeits-, Gesundheits- und Klimaschutzes. Gleichermaßen ist es wirksam bei den straßenverkehrsrechtlichen Vorschriften zum Tragen von Schutzhelmen auf Krafträdern, zum Anlegen von Sicherheitsgurten und zur Aktivierung von Rückhaltesystemen für Rollstuhlnutzerinnen und -nutzer in Kraftfahrzeugen.
Das Präventionsparadox bei übertragbaren Krankheiten und dem Impfschutz
Eine anders gelagerte Begriffsverwendung des Präventionsparadoxons findet sich beim bevölkerungsbezogenen Impfschutz und der Infektions-/Impfepidemiologie. Wird gegen eine Infektionskrankheit geimpft, ist die Impfung in der Bevölkerung akzeptiert und sinkt in der Folge die Inzidenz, verliert sich allmählich das klinische Bild der Erkrankung im Bewusstsein der Bevölkerung. Die Krankheit wird (scheinbar) „unsichtbar“. Zugleich erscheinen Nebenwirkungen der Impfungen sowie potenzielle und reale, wenn auch seltene, Impfschäden gravierender als die Infektionskrankheit selbst. Auch schützt eine durch konsequente Impfungen entstandene Herdenimmunität die Nicht-Geimpften, was jedoch oftmals nicht zu Gunsten der Impfung interpretiert wird. All dies kann zu einem Vertrauensverlust in die Impfung führen, mit der Folge sinkender Impfbereitschaft, verringerter Impfquoten und partieller Impfverweigerung bzw. offener Gegnerschaft (z. B. bei Masern, Tuberkulose oder Influenza). Dadurch kann es zu neuen Ausbrüchen kommen, wobei diese die Impfbereitschaft dann möglicherweise wiederum steigern.
Die Paradoxie wird in der Public Health-Ethik seit längerem unter dem Aspekt von potenziellen (Impf-)Zwangsmaßnahmen bei Gesunden problematisiert und kontrovers diskutiert. Sie hat ab 2020/21 drängende Aktualität gewonnen, v. a. in den europäischen Debatten um Impf- und Testpflichten gegen das SARS-Cov2-Virus.
Bevölkerungs- und Hochrisikostrategie
Aus Public Health-Sicht und in der nationalen, wie supranationalen Epidemie- und Pandemiebekämpfung ist eine bevölkerungsweite Intervention bei Erfolg zwangsläufig „lohnender“ als ein primär auf (hoch) riskierte Teilgruppen abzielendes Vorgehen. Nach Rose verhindert eine bevölkerungsweite Strategie mehr Krankheitsereignisse oder vorzeitige Todesfälle. Sie wendet sich an alle Menschen bzw. an größere Teilpopulationen, ungeachtet der individuellen Erkrankungswahrscheinlichkeit. Mit der Größe der Gruppe sinkt zwar der Anteil derjenigen Menschen, die einen direkten gesundheitlichen Nutzen erfahren, doch ist der epidemiologische Nutzen gegenüber einer Hochrisikostrategie höher, da – wie Rose exemplarisch am Beispiel der koronaren Herzkrankheit zeigen konnte – die Zahl der vermiedenen bzw. „geretteten“ Fälle größer wird. Also wird eine große Zahl von Personen untersucht, immunisiert und/oder zur Änderung des Verhaltens bewegt, die auch ohne Screening bzw. Verhaltensänderung keine Krankheit (z. B. Herzinfarkt oder Schlaganfall) erlitten hätten. Mit zunehmender Orientierung auf kleinere Gruppen von Risikoträgern und besonders gefährdeten Menschen (Risikogruppenstrategie) werden präventive Maßnahmen aufwändiger und komplexer.
Epidemiologisch folgt die Verteilung der Risikoniveaus für die wichtigsten Krankheitsfaktoren einem Kontinuum, bei dem sich die relativ kleine Zahl von Personen mit hohem Risiko am äußersten Ende befinden. Eine große Zahl von Personen mit mäßig erhöhtem Risiko befindet sich in der Mitte und am anderen Ende des Kontinuums. Sie trägt mehr Fälle bei als eine kleine Zahl mit extremem Risiko. Daher sind Maßnahmen, die sich an die Allgemeinbevölkerung richten und darauf abzielen, die Risikokurve nach links zu verschieben, epidemiologisch wirksamer als Maßnahmen, die sich vorwiegend an Hochrisikogruppen richten (siehe Abb. 1).
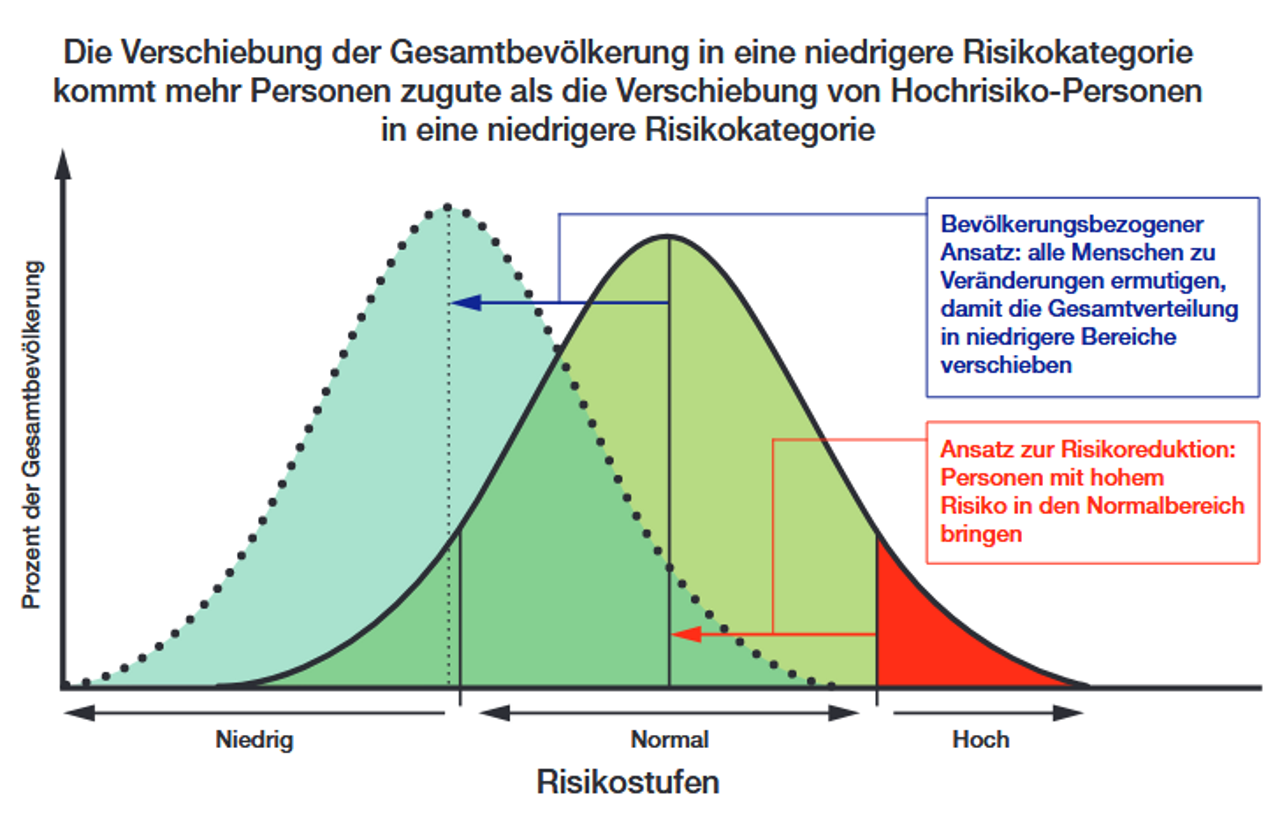
Als Lösung des Präventionsparadoxons empfiehlt die WHO (2002) seit Anfang der 2000er Jahre eine „richtige Balance“ zwischen Bevölkerungs- und Teilpopulationsstrategie und Hoch-Risiko-Strategie.
Eine Bevölkerungs- und Teilpopulationsstrategie wird differenziert umgesetzt unter Berücksichtigung epidemiologischer und sozialökologischer Mediatorvariablen (z. B. Alter, Geschlecht, sozialer Status und Bildungsstatus, Lebensweise, Gesundheitsverhalten, präventivmedizinischer und immunologischer Risikostatus). Das Krankheitsrisiko einer oder eines Einzelnen steht nicht im Mittelpunkt. Primär ist die Intervention gegen gesicherte Ursachen, Vorläufer und Risikofaktoren von Krankheitsinzidenzen bei möglichst vielen Menschen.
Maßnahmen der Bevölkerungs- und Teilpopulationsstrategie müssen für jede Person gelten und anwendbar sein, und sie sollten ohne schädliche Nebenwirkungen sein. Die Hoch-Risiko-Strategie hingegen beinhaltet das Suchen und die gezielte Behandlung von Risikoträgerinnen und -träger bzw. Patientinnen und Patienten. Solche Personen machen nur einen geringen Prozentsatz aus, profitieren aber aufgrund ihres hohen absoluten Risikos sehr stark von auch aufwendigen präventiven Maßnahmen.
Leppin verweist auf dauerhafte Interessenkonflikte zwischen dem epidemiologischen und gesundheitspolitischen Interesse an bevölkerungsweiten Veränderungen einerseits und den Haltungen und Entscheidungen vieler einzelner Menschen gegen das ihnen anempfohlene krankheitspräventive Verhalten andererseits. Allerdings müsse – gerade in der professionellen Gesundheitskommunikation von Eingriffen in eingeschliffene Gewohnheiten und Lebensweisen z. B. in der Herz-Kreislauf-Prävention – „berücksichtigt werden, dass gesundes Verhalten breite protektive Effekte hat, also … weit über die Prävention von Herzinfarkten oder koronarer Herzerkrankung hinausgeht. Individueller Profit ist somit also oft auch in anderen als den primär anvisierten Zielbereichen möglich.“ (Leppin 2018, S. 51 – Hervorhebung P. F.)
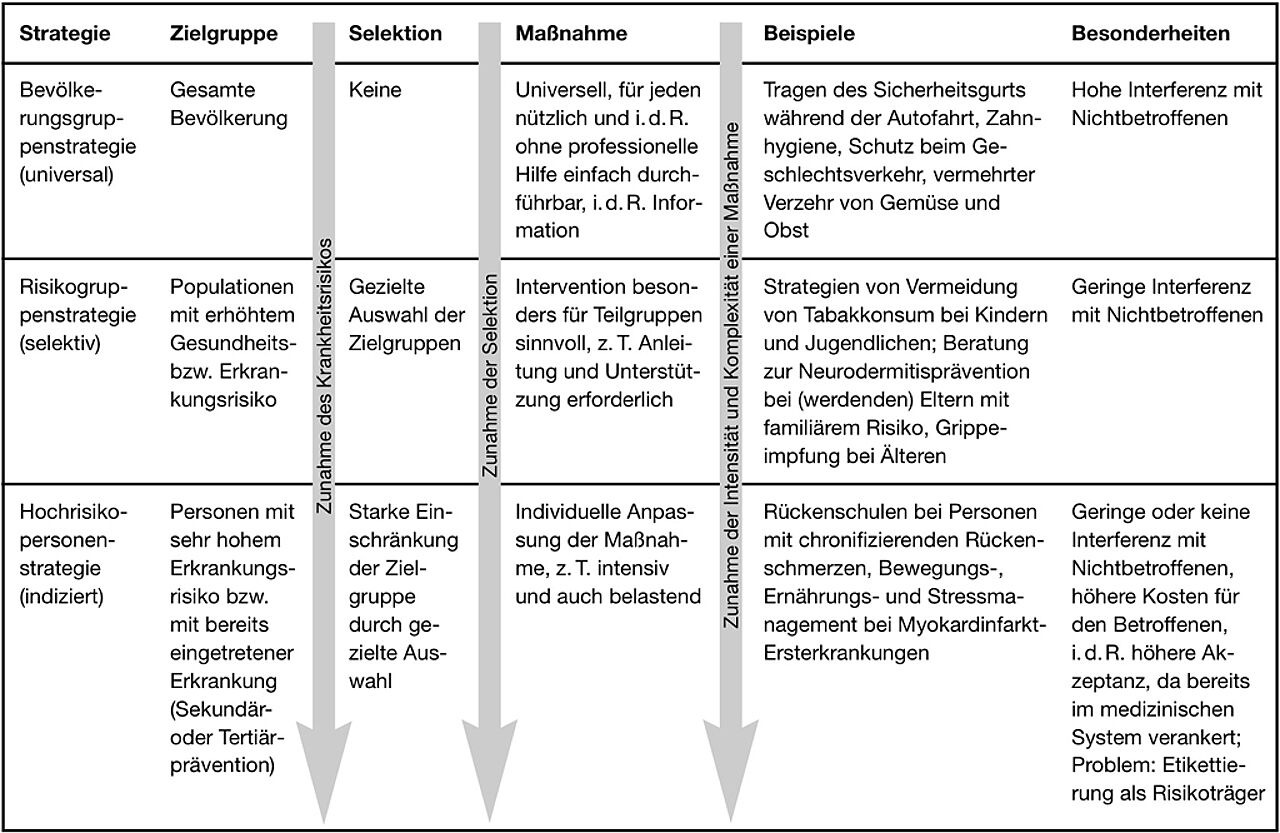
Eine absolute Gegenüberstellung der Idealtypen (Bevölkerungs- und Teilpopulationsstrategie vs. Hoch-Risiko-Strategie) erscheint nicht sinnvoll. Nützlicher ist die Annahme eines Kontinuums, in dem Zwischenstufen zwischen beiden Extremen bestehen − in Abhängigkeit vom jeweiligen Krankheitsrisiko. Daher ist es mittlerweile üblich, im Hoch-Risiko-Strategie-Ansatz zwischen einer Risikogruppenstrategie und einer Hochrisikopersonenstrategie zu differenzieren (vgl. Abb. 2, zweite und dritte Zeile). In größer angelegten verhaltenspräventiven Interventionsstudien, z. B. zur Herz-Kreislauf- oder Krebsprävention, werden alle Ansätze mit ihren jeweiligen Differenzierungen kombiniert.
Von Seiten der − traditionell eher auf Hoch-Risiko-Strategie-Maßnahmen ausgerichteten − Gerontopsychiatrie und Geriatrie wird die Kombination beider Strategien mit Fokus auf Demenzprävention ebenfalls gefordert. In der Fachzeitschrift Lancet forderten Walsh et al. mit explizitem Bezug auf Rose Anfang 2022: „A whole-population approach is required for dementia risk reduction”. Sie illustrierten ihren Appell mit einer tabellarischen Übersicht von sechs Risikofaktoren und dazugehörigen Interventionsbeispielen. Diese reichen von personenbezogener medizinischer Prävention und Verhaltensänderung bis zum Eingriff in gesellschaftliche Strukturen, Gesetzgebungen und Produktionsweisen (Abb. 3).
| Hochrisikostrategie | Bevölkerungsstrategie |
Adipositas und Bewegungsmangel | - Identifizierung von Personen mit hohem Risiko durch hausärztliche Vorsorgeuntersuchungen (Gesundheits-Check-Ups) aller Menschen im späten mittleren Alter und Überweisung von Personen mit Adipositas an Kliniken und Rehabilitationseinrichtungen für Gewichtsmanagement oder Sport | - Investitionen in die Infrastruktur für Fußgänger und Fußgängerinnen sowie Radfahrerinnen und Radfahrer, die aktives Fortbewegen einfacher und sicherer machen |
Ungesunde Ernährung | -Teilweiser Ersatz von Sozialleistungen durch Obst- und Gemüsegutscheine
| - Abgaben und Steuern auf Zucker |
Bluthochdruck | - Identifizierung von Personen mit Bluthochdruck durch hausärztliche Vorsorgeuntersuchungen aller Menschen im späten mittleren Alter und Angebot einer intensiven pharmakologischen Blutdruckbehandlung | - Gesetzgebung und Zusammenarbeit mit der Industrie zur Reduzierung des Salzgehalts in Lebensmitteln |
Rauchen | - Identifizierung von Raucherinnen und Rauchern durch hausärztliche Vorsorgeuntersuchungen bei allen Menschen im späten mittleren Alter und Angebot von Beratung und Unterstützung bei der Rauchentwöhnung | - Verbot der Zigarettenwerbung und Einführung von Klarsichtverpackungen
|
Geringe Bildung und Mangel an kognitiver Stimulation | - Handy-Anwendung zur Anregung täglichen kognitiven Trainings für Menschen im Ruhestand, die befürchten, ihr Gedächtnis zu verlieren
| - Gesetzgebung und Kulturarbeit zur Verlängerung der Jahre, in denen Jugendliche ihre Schulbildung erhalten |
Soziale Isolation und Einsamkeit | - Motivierung und organisierte soziale Unterstützung von Menschen, die sich isoliert oder einsam fühlen, zur Teilhabe an Gemeinschaftsaktivitäten oder Engagement in Freiwilligengruppen | - Sektorenübergreifende Regierungs- und Verwaltungsarbeit zur Verbesserung des sozialen Zusammenhalts und der Integration |
Abb. 3: Beispiele für Interventionen gegen personale und soziostrukturelle Demenz-Risikofaktoren unter Hoch-Risiko-Strategie bzw. Bevölkerungsstrategie (nach: Walsh et al. 2022, e6, eigene Übersetzung)
In seinem programmatischen Text „The ethics and politics of addressing health inequalities” bekräftigt Bradley, dass „die Strategien sich nicht gegenseitig ausschließen, und es gerechtfertigt ist, die Anstrengungen auf die am stärksten gefährdeten Bevölkerungsgruppen zu konzentrieren und gleichzeitig das Risiko für die gesamte Gemeinschaft zu verringern“ (2021, S. 148 – eigene Übersetzung). Dies zeigt sich auch bei den Strategien der Covid-19-Prävention und -Bekämpfung. Die gegenwärtig dominanten Ansätze lassen sich nach dem obigen Raster charakterisieren. In Abhängigkeit von Inzidenzen, Krankheitslast, Hospitalisierungen und intensivmedizinischen Ressourcen werden universelle Maßnahmen wie Impfangebote bzw. -pflichten, Regeln der Alltagshygiene, Maskenpflicht und Abstandshaltung kombiniert mit selektiven und indizierten Strategien bei vulnerablen und hochvulnerablen Risikogruppen. Dazu zählen: prioritäre Impfungen von Älteren, Menschen mit Vorerkrankungen und beruflich hochexponierten Menschen; Testangebote und Testnachweispflichten für Pflegende, Angehörige, Arbeitende; zeitweilige Isolation von Infizierten und Hochgefährdeten; Quarantäne von Infizierten und Kontaktpersonen; Mobilitätseinschränkungen und Kontaktverbote mit temporären Schließungen in Betrieben, Hochschulen, Schulen, Kindergärten; Flexibilisierung und gefahrenmindernde Verlagerung von Arbeitszeiten und -plätzen u.a. Alle Interventionen sind nur wirksam und nachhaltig, wenn sie komplementär, komplex und synchronisiert ausgestaltet werden.
Kritik und Weiterentwicklung
In angloamerikanischen Diskursen zur Public Health und Public Health-Ethik hat die von Frohlich & Potvin bereits 2008 formulierte Kritik „prevention paradox or inequality paradox?“ einen wichtigen Denkanstoß gesetzt. Gemeint ist, dass Bevölkerungsstrategien im Rose‘schen Sinne (unbeabsichtigt) negativ wirken können, da sie soziale und gesundheitliche Ungleichheiten verstärken und verschlimmern können. Durch die unausgewogene Nutzenbilanz würden soziale Differenzen in den Gesundheitschancen eher noch verstärkt. Denn sozial besser positionierte und höher gebildete Menschen mit niedrigem Ausgangsrisiko profitieren in aller Regel disproportional stärker von Bevölkerungsstrategie-Maßnahmen. Nach Frohlich & Potvin (2008) beachtet die Bevölkerungsstrategie „fundamentale Ursachen“ nur unzureichend, d. h. sie vernachlässigt soziale Determinanten von Gesundheit, Risiko und Krankheit. Belege für diese Kritik sind etwa die Ergebnisse von Cochrane-Reviews in den 2010er Jahren, die den großen „multiple risk factor interventions for CHD“ wie den „healthy heart programmes“ eine bevölkerungsweit unbefriedigende Effektivität sowie stark begrenzte Nachhaltigkeit in der Verhaltensänderung attestierten (Ebrahim, Beswick, Burke & Smith 2011; Uthman et al. 2015).
Somit sei jede weitere ausschließliche Anwendung einer rein epidemiologisch begründeten Bevölkerungsstrategie kritisch zu prüfen. Im Gegensatz dazu müsse der Fokus auf die Bedürfnisse von vulnerablen (Teil-)Populationen verstärkt werden. Konsequente Vorbeugung und frühe Intervention sollten in jedem Fall primär bei sozialen Determinanten ansetzen. Zugleich müsste jeder bevölkerungsbezogene Ansatz, aber auch eine Konzentration auf gefährdete Bevölkerungsgruppen ausweisen.
Rose hat sich allerdings früh – als Sozialmediziner in der Tradition von Virchow bis Marmot – offen für diese Position gezeigt. Für ihn gilt unmissverständlich der Primat sozialer Gesundheitsdeterminanten in der und für die Prävention. So lauten die Schlusssätze seines Hauptwerks „The Strategy of Preventive Medicine“ (1992): „Die primären Determinanten von Krankheiten sind vor allem wirtschaftlicher und sozialer Natur, und daher müssen auch ihre Heilmittel wirtschaftlich und sozial sein. Medizin und Politik können und sollten nicht voneinander getrennt werden“ (zitiert nach Marmot 2001, S. 989 – eigene Übersetzung).
Das „Inequality paradox“ wird in Deutschland auch unter den Begrifflichkeiten Präventionsdilemma bzw. Soziales Dilemma der Gesundheitsförderung diskutiert, derzeit verstärkt zunächst v. a. im Kontext der Frühen Hilfen, mittlerweile auch im Rahmen der Zielgruppenorientierung (Zielgruppen, Multiplikatorinnen und Multiplikatoren) in der gesamten Prävention und Gesundheitsförderung. In einem neueren Handbuchbeitrag stellen Bauer & Bittlingmayer als Kernthese auf: „Reaktive Belastungssyndrome, die gerade in den unteren sozialen Lagen kumulieren, wirken sich nicht nur auf die Vulnerabilität für ein gesundheitsabträgliches Verhaltensmuster aus. Sie sind zugleich dafür verantwortlich, dass die Ansprechbarkeit für ein Angebot der Ressourcenstärkung, das die Invulnerabilität steigern soll, herabgesetzt ist“ (2020, S. 730).
Das „Präventionsdilemma“ wird ausführlich im Leitbegriff Prävention und Krankheitsprävention beschrieben und kritisch gewichtet.
In einem anderen disziplinären Zusammenhang wird auch die komplementäre Hoch-Risiko-Strategie auf den Prüfstand gestellt. Burton, Sagoo, Pharoah & Zimmern leiteten 2012 aus dem Fortschreiten der individualisierten und prädiktiven Medizin (Prädiktive Medizin und individualisierte Medizin) und den damit einhergehenden neuen Risikozuschreibungen ab, es sei „time to revisit Geoffrey Rose“. Im genomischen Zeitalter sei das ursprüngliche duale Rose-Modell überholt, hingegen eine Neu-Stratifizierung von Präventionsansätzen notwendig (vgl. Rebbeck et al. 2018 zur Ausweitung der Krebsprävention in Richtung eines „precision prevention and early detection of cancer“; radikaler noch die exemplarischen Ausführungen von Torkamani, Andersen, Steinhubl & Topol [2017] zu einer übergreifenden zukünftigen „High Definition Medicine“). Vergleichbare Diskussionen zu Bevölkerungsstrategie und Hoch-Risiko-Strategie im Kontext des Präventionsparadoxons stehen im deutschsprachigen Raum noch aus.
Literatur:
Bauer, U. & Bittlingmayer, U. H. (2020). Zielgruppenspezifische Gesundheitsförderung: Das Beispiel ungleicher Lebenslagen. In: O. Razum & P. Kolip (Hrsg.). Handbuch Gesundheitswissenschaften (S. 710−735). 7. Auflage, Weinheim: Juventa.
Bradley, S. H. (2021). The ethics and politics of addressing health inequalities. Clinical Medicine 2021(21), 147−149.
Burton, H., Sagoo, G. S., Pharoah, P. & Zimmern, R. N. (2012). Time to revisit Geoffrey Rose − Strategies for prevention in the genomic era? Italian Journal of Public Health 2012(9), e8665-3, 1−9.
Ebrahim, S., Beswick, A., Burke, M. & Smith, G. D. (2011). Multiple risk factor interventions for primary prevention of coronary heart disease (Review). Cochrane Database of Systematic Reviews 2011. doi.org/10.1002/14651858.CD001561.pub3.
Frohlich, K. L. & Potvin, L. (2008). The inequality paradox: The population approach and vulnerable populations. American Journal of Public Health 2008(98), 216−221.
Leppin, A. (2018). Konzepte und Strategien der Prävention. In K. Hurrelmann et al. (Hrsg.). Referenzwerk Prävention und Gesundheitsförderung (S. 47−55). 5., vollständig überarbeite Auflage, Bern: Huber.
Marmot, M. (2001). Economic and social determinants of disease. Bulletin of the World Health Organization 2001(79), 988−989.
Rebbeck, T. R. et al. (2018). Precision prevention and early detection of cancer – Fundamental principles. Cancer Discovery 2018(8), 803−811. doi:10.1158/2159-8290.CD-17-1415.
Rose, G. (1981). Strategy of prevention: Lessons from cardiovascular disease. British Medical Journal 1981(282), 1847−1851.
Rose, G. (1985). Sick individuals and sick populations. International Journal of Epidemiology 1985(14), 32−38 (Wiederabdruck in: Journal of Epidemiology 2001(30), 427−432).
Rosenbrock, R. & Gerlinger, T. (2022). Gesundheitspolitik – Eine systematische Einführung, 4., überarbeitete Auflage, Göttingen: Huber.
Torkamani, A., Andersen, K. G., Steinhubl, S. R. & Topol. E. J. (2017). High Definition Medicine. Cell 2017(170), 828−843. doi:10.1016/j.cell.2017.08.007.
Uthman, O. A., Hartley, L., Rees, K., Taylor, F., Ebrahim, S. & Clarke, A. (2015). Multiple risk factor interventions for primary prevention of cardiovascular disease in low‐ and middle‐income countries. Cochrane Database of Systematic Reviews 2015. doi.org/10.1002/14651858.CD011163.pub2.
Walsh, S. et al. (2022). A whole-population approach is required for dementia risk reduction. Lancet Healthy Longevity 2022(3), e6−e8. doi: 10.1016/S2666-7568(21)00301-9.
Walter, U. et al. (2012). Prävention. In F. Schwartz et al. (Hrsg.). Public Health – Gesundheit und Gesundheitswesen (S. 196−223). München: Oldenbourg.
WHO − World Health Organization (2002). World health report 2002 – Reducing risks, promoting healthy life. Geneva: WHO.
Verweise:
Determinanten der Gesundheit, Frühe Hilfen, Prädiktive Medizin und individualisierte Medizin, Prävention und Krankheitsprävention, Risikofaktoren und Risikofaktorenmodell, Zielgruppen, Multiplikatorinnen und Multiplikatoren

 Suche
Suche